
糖尿病というと、太った人がかかる病気と思われる方が多いかもしれません。しかし、近年は内臓の周囲に脂肪がたまる「内臓脂肪型肥満」の糖尿病の割合が上昇しており、見た目はそれほど太っていなくても糖尿病を発症する人が増えています。厚生労働省の調査では、糖尿病有病率が年々増加している一方で、1日の総エネルギー摂取量の減少・動物性脂質摂取の増加がみられることが分かっています。元来、日本人は欧米人と比べると血糖値を下げる唯一のホルモンである「インスリン」の分泌能が低い人種です。そのため、高脂肪食の摂りすぎや運動不足などが原因で内臓脂肪が蓄積しインスリン抵抗性が増加すると、それに見合う量のインスリンが分泌できず、軽度の肥満でも糖尿病を発症します。
【 日本人と欧米人のインスリン抵抗性と分泌能の比較 】
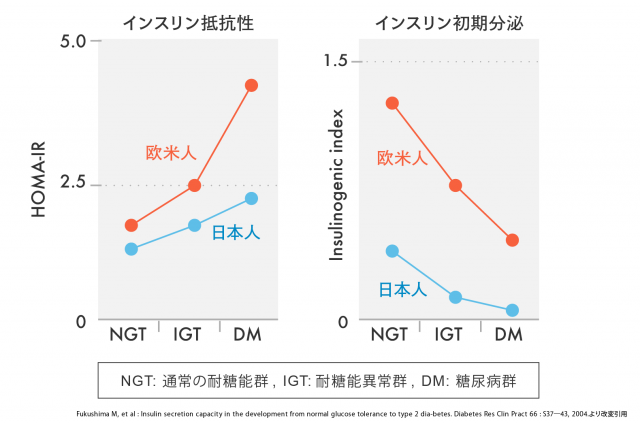
日本人のインスリン分泌能は欧米人の約半分であり、インスリン抵抗性が増加してもそれに見合う量のインスリンが分泌できず、軽度の肥満でも糖尿病を発症する傾向にあります。
【 日本人の1日平均カロリー摂取量と3大栄養素「炭水化物」「脂質」「たんぱく質」の比率 】
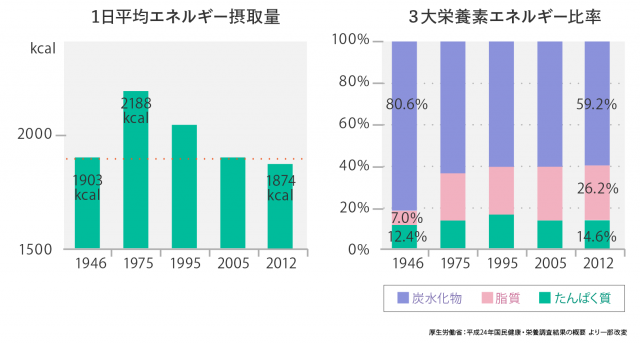
厚生労働省の調査によると、1日の総カロリー量は減少傾向にありますが、脂質摂取量が増えていることがわかっています。
インスリンの作用不足「インスリン抵抗性」が起きるメカニズム
そもそも脂肪は、体温維持や内臓の位置を保つなど生命活動のために重要な役割をしています。脂肪細胞には大きく分けて「白色脂肪細胞」と「褐色脂肪細胞」があり、白色脂肪細胞は中性脂肪などの脂質や糖をエネルギーとして蓄え、褐色脂肪細胞は脂肪を燃焼し熱を産生します。最近の研究では、白色脂肪細胞によって分泌される「アディポネクチン」という善玉物質がインスリンの働きを良くすることが明らかになりました。しかし、食べ過ぎや運動不足などでエネルギーが過剰に溜まると白色脂肪細胞は肥大化し、さらに細胞の数を増やしていきます(内臓脂肪の蓄積)。そうなるとアディポネクチンの分泌は減少し、逆にインスリンの働きを悪くする「TNF-α」という悪玉物質が増加します(インスリン抵抗性)。インスリン抵抗性が生じても、すい臓は血糖値を一定に保つために、より多くのインスリンを分泌しますが、やがて疲弊し、インスリンの分泌が悪くなります(インスリン分泌の低下)。その結果、血糖値が下がらず高い状態が続きます(インスリンの作用不足)。
【 脂肪細胞から分泌される“多彩”な生理活性タンパク質の総称「アディポサイトカイン」 】

アディポサイトカインは善玉(アディポネクチン、レプチンなど)と悪玉(TNF-α、PAI-1など)に分けられます。善玉はインスリン抵抗性を改善したり食欲を抑制したりします。悪玉はインスリン抵抗性を引き起こしたり血栓を生成したりします。脂肪細胞が肥大・増殖すると悪玉の分泌が増加し、善玉の分泌が減少します。
インスリン抵抗性や分泌能を調べる検査
インスリン感受性やインスリン分泌障害の進行段階を調べるためには、血液検査でCペプチド値、早朝空腹時血中インスリン(IRI)値やHOMA-IRなどをみます。内臓脂肪は、腹囲(おへその位置のウエストサイズ)を図ります。男性の場合85cm以上、女性の場合は90cm以上であれば内臓肥満型肥満と判定します。
当院には、専門検査技師や検査に必要な設備が揃っており、詳しい検査を院内でお受けいただけます。
【 インスリン抵抗性・分泌能の診断基準 】


減量による治療効果 〜減量の目安〜
適切に食事療法と運動療法を続けることで、血糖値の大幅な是正が期待できます。日本人の場合、3kg減量すると血糖値のみならず脂質や血圧異常の改善効果があるといわれています。米国で行われた大規模研究「DPP(Diabetes Prevention Program)」によれば、肥満を合併した糖尿病予備軍に対し生活習慣改善の強化プログラム(※)を実施したところ、約3年後には従来介入群と比べて糖尿病の発症を58%減少させることが明らかになりました。その後のサブ解析では、体重1キロの減量により平均16%の糖尿病発症リスクを減少することが分かりました。
※ 治療目標:低カロリー・低脂肪の食事療法による体重減少7%とその維持、150分以上/週の中程度の運動を1年間実施
【 減量による治療は体重マイナス3kg、腹囲マイナス3cmが目安です 】

治療上の注意点とポイント
過度の食事制限や急激な減量は、筋肉の減少などで逆に脂肪が溜まりやすい状態になる可能性があります。無理のないペースで自分の体に見合った摂取エネルギー(カロリー)を栄養バランスよく摂ることが大切です。効果的に運動療法を行うためには、1日30分ほど、通常のウォーキングに早歩きを交互に繰り返す「インターバル速歩」を1日おきに週3回以上行うとよいでしょう。計画的に摂取エネルギーと消費エネルギーのバランスをとりながら、時間をかけて継続的に内臓脂肪を減らすことが大切です。
【 食事+運動で、インスリン感受性が改善します 】
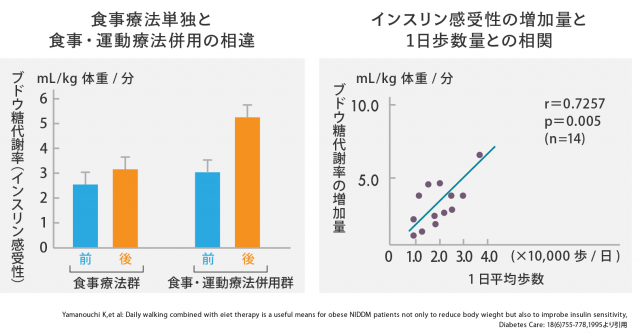
インスリンの効きを良くするには、食事療法と運動療法をあわせて行うことが大切です。
インスリン注射薬や血糖降下剤を内服している人は、低血糖を誘発しないように気をつける必要があります。インスリン注射は上腕部や大腿部を避け、腹壁(おへその周り)にしましょう。運動を行うタイミングは空腹時を避け、食後1時間頃が望ましいです。
状態によっては禁止あるいは制限したほうが良い場合があるので、運動療法を始める際は必ず主治医に相談し指示を受けるようにしてください。
【 運動療法を禁止あるいは制限した方がいい場合 】
1. 糖尿病の代謝コントロールが極端に悪い場合(空腹時血糖値250mg/dL以上、または尿ケトン体中等度以上陽性)
2. 増殖網膜症による新鮮な眼底出血がある場合(眼科医と相談)
3. 腎不全の状態にある場合(専門医の意見が必要)
4. 虚血性心疾患や心肺機能に障害のある場合(専門医の意見が必要)
5. 骨・関節疾患がある場合(専門医の意見が必要)
6. 急性感染症
7. 糖尿病壊疽
8. 高度の糖尿病自律神経障害
注)これらの場合でも日常生活における体動が制限されることはまれであり、安静臥床を必要とすることはない。糖尿病の場合は、とくに無症候性(無痛性)心筋虚血への注意が必要
引用元:日本糖尿病学会 編・著 2018-2019 糖尿病治療ガイド
内臓脂肪の蓄積は、糖尿病だけではなく様々な生活習慣病を招きます
内臓脂肪が多いと血糖値を上げるだけではなく、動脈硬化を促進し心筋梗塞や狭心症、脳卒中などの重篤な病気を引き起こすことがわかっています。いずれも自覚症状がないままに進行するため、早くから生活習慣の見直しを行い、適切な治療を行うことが大切です。また、糖尿病は個々の状態に応じた適切な治療を早期に始めれば始めるほど、膵臓の機能を温存させ、インスリン分泌能を維持する事ができます。糖尿病の進行を避けられる「分岐点」を見逃さないよう、気になる事があれば早期受診することを心がけましょう。

当院では、管理栄養士が患者さまのライフスタイルに合わせて血糖値を良好にコントロールするための工夫など、食事療法を上手に続けるためのコツをお伝えしています。ぜひご利用ください。



